Hoe bouwen we aan intrinsiek veilige zorgorganisaties? Dat is de vraag die de schrijvers en samenstellers van het dikke Handboek Patiëntveiligheid (De Tijdstroom, 2016) zichzelf stellen. Voorlopige conclusie: minder veiligheidsbureaucratie, meer leiderschap van de professionals. Laat dat nou net de missie zijn waar Stichting Zorgveilig.nl al ruim drie jaar hard aan werkt. We mochten daar in het Handboek een hoofdstuk aan wijden. Voor onze trouwe volgers hebben we daar een online versie van gemaakt.
In dit hoofdstuk willen we nader ingaan op een wezenlijk maar tamelijk onderschat aspect van patiëntveiligheid: de kracht van de persoonlijke ervaring. De formele accreditatietrajecten voor veilige zorg vragen tegelijkertijd om een goede culturele inbedding in de organisatie. In een open cultuur waarin gepraat mag worden over successen én fouten kan patiëntveilig gedrag pas echt wortel schieten.
Een hoofdstuk dat gaat over de kracht van verhalen begint uiteraard met een verhaal.
Paul Kooij, organisatieadviseur van beroep, gaat in september 2005 vanwege een pijnlijk oog naar het ziekenhuis. In zijn oog wordt niets gevonden, wel in zijn lever: uitgezaaide kanker. Hij is overdonderd en vreest het ergste. Maar Paul is een levenslustige, ondernemende man en heeft het gevoel dat er onmiddellijk iets moet gebeuren. Gelukkig kan hij dezelfde middag terecht bij de internist.[ref]Het verhaal van Paul Kooij is beschreven in het boek ‘Hadden ze maar geluisterd’ door Matthijs Buikema.
 [/ref]
[/ref]
Er volgen bloedonderzoeken, leverpuncties, scans en een zevental andere onderzoeken. Daarvoor moet hij in twee maanden tijd maar liefst vijftien keer naar het ziekenhuis. Steeds ziet hij een andere specialist aan wie hij het hele verhaal opnieuw moet vertellen. Paul verbaast zich over de gang van zaken, maar voegt zich naar het systeem. Intussen verdiept hij zich in de medische kant en leert dat bij uitgezaaide leverkanker de kans groot is dat er een tumor in de darmen zit. Waarom dan niet meteen de volgende dag een darmonderzoek, in plaats van pas na twee weken? vraagt hij zich af. De vragen stapelen zich op.
Als Paul na twee tergend traag verlopen maanden eindelijk in het ziekenhuis is voor de uitslag van al die onderzoeken, blijkt zijn internist op een congres te zitten. Of hij over twee weken terug wil komen. Dat is voor hem de druppel. Een letterlijk levensbelangrijk gesprek is voor de internist kennelijk zo onbelangrijk dat hij zomaar naar een congres kan gaan. Woedend loopt hij de chef de clinique en eist een gesprek met een arts over zijn uitslag. Een inderhaast opgetrommelde internist buigt zich over de uitslagen en meldt: darmkanker met uitzaaiingen in de lever. Het ziet er gunstig uit, zegt hij, darm- en leveroperatie kunnen in één sessie plaatsvinden. Over een maand is Paul overal vanaf, belooft de internist.
Een paar dagen later zit hij bij de oncologisch chirurg die een ander verhaal heeft. ‘Nee, wij opereren nooit darmen en lever in één sessie. En helaas kunt u pas over zes weken terecht.’ Na veel duw- en trekwerk krijgt Paul Kooij het voor elkaar de wachttijd te halveren. Er volgt een darmoperatie. Daarna krijgt hij te horen dat er eerst een chemokuur nodig is voordat de lever geopereerd kan worden. Het valt rauw op zijn dak, hij was er niet op voorbereid. Maar zijn kanker is te genezen, zo hoort hij, er is slechts een lichte kuur nodig. Twee dagen later vertelt zijn oncoloog precies het tegenovergestelde: hij is ongeneeslijk ziek en moet de zwaarste chemokuur ondergaan. Paul wordt radeloos van het gebrek aan afstemming tussen de artsen.
Na de zware kuur volgt de grootste fout: in het deel van de lever dat wordt weggenomen, blijkt geen tumorweefsel te zitten. Een second opinion wijst uit dat het tumorweefsel acht centimeter verderop zit. Een foute inschatting van de zeer ervaren chirurg. Die is zich zeer schuldbewust en biedt aan zo snel mogelijk opnieuw te opereren. Paul zet zich over zijn zoveelste teleurstelling heen. De tweede operatie verloopt vlekkeloos.
Paul had na deze geschiedenis alle reden om een klacht en een claim in te dienen tegen het ziekenhuis. Dat deed hij niet. In plaats daarvan stak hij zijn laatste energie in het reorganiseren van de afdeling waar hij was behandeld. Dat deed hij samen met zijn behandelaars, die door zijn messcherpe analyse gestimuleerd werden om door een patiëntenbril naar hun manier van werken te kijken. Dat leidde tot een rigoureuze reorganisatie van de afdeling. Paul Kooij is op 6 maart 2012 overleden, in het besef dat zijn persoonlijke ervaring het verschil heeft kunnen maken voor de patiënten na hem.
Nog een verhaal, vanuit een ander perspectief.
Hedwig Vos, huisarts in Den Haag, staat aan het begin van haar loopbaan als ze tijdens een waarnemingsdienst in het weekend wordt gebeld door een patiënte. Ze klaagt over benauwdheid. Vos maakt visite en treft mevrouw sigaretten rokend in een stoel. De huiskamer staat blauw van de rook. Dat irriteert haar. Als je last hebt van benauwdheid, denkt ze, ga dan geen sigaretten roken. Ze doet lichamelijk onderzoek en komt al snel tot de conclusie: de vrouw heeft lichte angstklachten. Uiteindelijk moet daar wel iets mee, maar niet in het weekend. Het kan wachten tot volgende week, zegt ze, stelt de patiënte gerust en vertrekt naar de volgende patiënt.[ref]Huisarts Hedwig Vos vertelde haar verhaal ook voor de camera van ZorgVeilig.nl.
[/ref]Twee uur na de visite overlijdt de vrouw aan een hartinfarct.
“De grond zakte onder mijn voeten vandaan toen ik dat hoorde”, zegt ze. “Ik zag ineens dat ik me had laten meeslepen in mijn irritatie over haar gedrag, waardoor ik niet meer met een nuchtere blik kon kijken naar de medische feiten. De sigaret, de benauwdheid… ik heb haar veel te snel in het hokje angstklachten gestopt en de kansen op een hartinfarct te laag ingeschat.” Vos slaapt er slecht van. Ze overweegt zelfs te stoppen als huisarts. De maanden na dit incident werkt ze heel defensief. Bij de geringste twijfel stuurt ze haar patiënten naar het ziekenhuis. “Wat ik ervan geleerd heb is dat de meeste fouten van artsen niet ontstaan door gebrekkige kennis, maar door de context. Mijn irritatie heeft mijn beoordeling van de situatie belemmerd. Ik heb geleerd om in dit soort gevallen een pas op de plaats te maken. Dan zeg ik tegen mezelf: Hester zet je doktersoren even op.”
Wie in de zorg werkt, weet dat deze vol zit van dergelijke verhalen. Sommige ervan worden gedeeld met vertrouwde collega’s, veel ervan blijven verborgen onder een dikke deken van schaamte en angst. Patiënt Paul Kooij was in staat zijn negatieve ervaringen, vanuit zijn professionele achtergrond als organisatiedeskundige, in te zetten om de werkprocessen op ‘zijn’ afdeling van een ziekenhuis te verbeteren. Zijn verhaal is gehoord en er is iets goeds uit voortgekomen.
Huisarts Hedwig Vos deelde haar ervaring niet alleen met haar directe collega’s, ze vertelde haar verhaal ook in een filmpje dat gedeeld werd op ons platform. Ze krijgt daarvoor veel complimenten van zowel patiënten als collega’s.
Technisch en bureaucratisch
Patiëntveiligheid heeft het afgelopen decennium veel aandacht gekregen in Nederland. En terecht. Wie anno 2015 het woord ‘patiëntveiligheid’ bij Google intikt krijgt bijna 500 duizend hits, een verdubbeling sinds 2012. Tien jaar geleden werd de vraag hardop gesteld: hoe is het toch mogelijk dat in de zorg, waar het elke dag om mensenlevens draait, veiligheid niet prioriteit nummer één is? Terwijl bij een bedrijf als Shell veiligheid in alle vezels van de organisatie zit, onder het motto: ik werk hier veilig of ik werk hier niet.

Thema’s uit het VMS-programma.
Het resulteerde in het programma VMS zorg (2005-2007) dat gevolgd werd door het VMS Veiligheidsprogramma (2008-2012) met als doel: veiligheid in alle werkprocessen in de cure managen en het aantal vermijdbare doden in de zorg met 50 procent reduceren. Want de cijfers logen er niet om. In 2008 vielen er naar schatting 1960 vermijdbare doden in de zorg en 39.000 patiënten liepen gezondheidsschade op als gevolg van medische fouten. Dat zijn ruim 106 patiënten per dag waarvan er vijf tot zes aan de gevolgen overleden We hebben het hier alleen over de ziekenhuizen. Huisartsenzorg, thuiszorg, en ouderenzorg zijn hierin niet meegerekend.
Er werden tien speerpunten gekozen, er kwam een veldnorm (NTA 8009:2007) en er volgde een uitgebreid proces van certificeringen en accreditaties (89 procent van de ziekenhuizen was op 1 januari 2014 geaccrediteerd). Dat alles ging gepaard met een enorm bouwwerk aan protocollen, tools en richtlijnen die risico’s op fouten drastisch terug moest brengen.
En dat gebeurde ook. Het onderzoeksinstituut Nivel becijferde dat in de periode april 2011 tot en met maart 2012 naar schatting 970 vermijdbare doden vielen in de Nederlandse ziekenhuizen, een reductie van meer dan 50 procent sinds 2008. Ook het aantal patiënten dat een potentieel vermijdbare schade opliep daalde tot 26.000. Ofwel: zeventig mensen per dag waarvan er twee tot drie aan de gevolgen overleden. Nog altijd geen geringe aantallen, maar dat het VMS-programma effectief is geweest, lijkt een gerechtvaardigde conclusie.
Toch heeft de VMS-operatie ook een ander effect gehad op de werkvloer: veilig werken begon een bureaucratisch geurtje te krijgen. Je moest er min of meer voor doorgeleerd hebben om het te begrijpen. Er is in tien jaar tijd een systeem van protocollen en controles opgetuigd dat eenvoudige handelingen en logische veilige keuzes in de zorg soms tot een vermoeiende exercitie hebben gemaakt. De systemen en protocollen deugen op zichzelf wel, maar de menselijke maat en de cultuur van de werkvloer raakten langzaam uit het zicht. En zo werd patiëntveiligheid ‘strafwerk’ in plaats van een inspirerende stip aan de horizon. Conclusie aan het slot van het VMS-programma was dan ook dat er aandacht moest komen voor de professionals die patiëntveiligheid in praktijk moeten brengen. Er was hard gewerkt aan technische oplossingen en interventies, maar van een duurzame veiligheidscultuur in de instellingen was nog geen sprake. Grote vraag was: hoe doe je dat, cultuur van organisaties en gedrag van mensen veranderen?
Verhalen spelen daarbij een cruciale rol. Alles begint namelijk met een verhaal..
De kracht van verhalen
In hun boek Think Like a Freak, doen de Amerikaans auteurs Steven D. Levitt en Stephen J. Dubner een eenvoudig testje met de lezer: pak een pen en papier en schrijf in twee minuten de 10 geboden op. U zult, net als wij, verbaasd zijn hoe moeilijk het is om deze – toch wereldberoemde – geboden op te diepen uit uw herinnering. Uit eigen ervaring weten we dat de meeste mensen niet verder komen dan twee of drie. Maar als je diezelfde groep vraagt om in één minuut het Kerstverhaal te vertellen, lukt dat vrijwel iedereen. Zelfs de overtuigde atheïsten onder ons reconstrueren dat verhaal zonder al te grote hiaten. Jozef, de onbevlekt zwanger geraakte Maria, de stal, Bethlehem tot en met de drie koningen komen er meestal in een mooie samenhang uit. Gaandeweg komen ook nog details naar boven waarvan je nooit gedacht had dat je ze nog wist (de ezel, Balthazar, de ster, mirre).
De vraag is: hoe kan dat? De verklaring is tamelijk eenvoudig. Een goed verhaal heeft een grotere ‘plakfactor’ dan een set regels, protocollen of richtlijnen. Er zitten weerhaakjes aan die zich vastzetten in ons geheugen. Zeker als dat verhaal herkenbaar, eenvoudig, geloofwaardig en concreet is. Als het daarnaast ook nog raakt aan onze emotie of een verrassend element in zich heeft, dan moet je van goede huize komen wil je dat verhaal nog kwijtraken.
Een goed verhaal is een krachtig gereedschap, beweert ook socioloog Christien Brinkgreve. In haar lezenswaardige boek Vertel! kijkt ze door de oogharen naar de betekenis van collectieve verhalen, zoals het scheppingsverhaal, maar ook de individuele verhalen. Over die laatste schrijft ze: “Onze tijd kent […] een sterke behoefte aan individuele verhalen. […]ook deze voegen zich naar de narratieven van de tijd, met zijn eigen thema’s en vocabulaire. Al valt dat vaak pas later, met enige afstand te zien: dan herken je de begrippen die horen bij een bepaalde periode, als jaarringen van een boom. Dan valt je op hoe anders de manier van spreken is […] over wat van waarde is in het leven en hoe dat te realiseren.”

Christien Brinkgreve
Brinkgreve besteedt in haar boek veel aandacht aan de context die verhalen kunnen bieden. Ze laten zien dat we ergens bijhoren, ze geven niet alleen betekenis, maar ook een gevoel van eigenwaarde en saamhorigheid. Ze kunnen motieven blootleggen, de blik verruimen, de eigen gewoonten relativeren en empathie voor de ander vergroten. Wij mensen, zo betoogt Brinkgreve, hebben een basale behoefte aan erkenning. We willen gezien worden, en op waarde geschat. We hebben behoefte aan verhalen die inzicht geven in verhoudingen, gedrag en emoties. De meerwaarde van een verhaal boven een onderzoeksrapport of een protocol schuilt volgens haar dan ook in het inzicht in de beleving en in de ervaringswerkelijkheid.
Niet voor niets is het begrip ‘storytelling’ aan een opmars bezig in de organisatiekunde. Verhalen werken verbindend, ze kunnen een visie vertellen waarin betrokkenen zich gehoord weten. Een mens wil immers meer zijn dan alleen een productiefactor in een organisatie.
[ref]De kracht van verhalen
ZorgVeilig.nl maakte een film over de kracht van verhalen bij het werken aan de (veiligheids)cultuur van organisaties.
 [/ref]
[/ref]
De kracht van storytelling is niet alleen leuke kennis voor reclamemakers, goeroes of politici. Ook mensen die willen werken aan de (veiligheids)cultuur van organisaties kunnen daar hun voordeel mee doen. Een organisatiecultuur kun je immers zien als de optelsom van de individuele verhalen van de mensen die er in werken. De belangrijkste worden doorverteld en bepalen de koers van de professionele gemeenschap. In de termen van een zorginstelling: de verhalen van zorgprofessionals en hun patiënten vormen de achtergrondmuziek waarin wordt gewerkt. In een lerende en transparante organisatie is er veel ruimte om die verhalen op te halen en door te vertellen. Niet alleen de succesverhalen, maar ook de verhalen over incidenten of bijna-incidenten. Want daar valt doorgaans het meest van te leren.
Angst voor openheid
Voor het vertellen van verhalen is natuurlijk transparantie en openheid nodig, twee begrippen die gemakkelijk in de mond worden genomen in missie- en visiebeschrijvingen van moderne organisaties. Maar als ze in de praktijk getest worden, valt het bepaald niet mee om er trouw aan te zijn. Er liggen media op de loer, er wacht een inspectie of de tuchtraad. Vreemd is die angst niet. Het ‘schulddenken’ heeft lange tijd de toon bepaald van het debat over patiëntveiligheid. Er is iets fout gegaan dus er is iets fout gedáán. Dat is, ook volgens arts en inspecteur van IGZ Ian Leistikov, een omgangsvorm die het heel moeilijk maakt om over fouten te praten of deze te erkennen. In zijn boek Voorkomen is beter reconstrueert hij incidenten in de zorg om er vervolgens lessen uit te trekken voor het systeem waarbinnen de fout gemaakt kon worden. Het valt te lezen als een groot pleidooi voor systeemdenken. We hebben in de zorg de dure plicht om elkaar beter te maken, betoogt hij, en dat doe je door open te zijn over je fouten en er als organisatie van te leren. En dat vereist weer een cultuur die daar ruimte voor geeft.
Dat gaat niet vanzelf, maar de praktijk kent enkele goede voorbeelden. Zo liet het Rotterdamse Havenziekenhuis in 2008 zien dat volledige openheid over een medische fout, zowel in- als extern, altijd de beste weg is. Nadat er enkele patiënten ernstig ziek werden na hun ingreep, sloot het ziekenhuis onmiddellijk haar operatiekamers in afwachting van het onderzoek dat moest vertellen wat er precies aan de hand was. Patiënten werden nog dezelfde dag terug geroepen, geïnformeerd en onderzocht. Ook medewerkers, toezichthoudende instanties en de media werden geïnformeerd, met de mededeling: we weten nog niet precies wat er aan de hand is, maar we komen er spoedig bij u op terug. Dat laatste deed het ziekenhuis consequent: patiënten, medewerkers, inspectie en media werden continu op de hoogte gehouden. Het onderzoek naar de oorzaak van het ‘propofol-incident’ werd in handen gegeven van een externe onderzoeker, om de schijn van belangenverstrengeling tegen te gaan. Iedereen werd te woord gestaan, iedereen kon zijn verhaal vertellen.
[ref]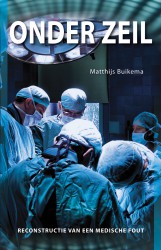
‘Onder zeil’ is een reconstructie van het propofol-incident in het Havenziekenhuis. Het boek geeft een unieke kijk achter de schermen van een ziekenhuis op een moment dat het misgaat.[/ref]
Deze openheid heeft alleen maar positieve dingen opgeleverd: allereerst heeft het ervoor gezorgd dat het vertrouwen van de patiënten in het ziekenhuis werd hersteld. Het is veelzeggend dat het Havenziekenhuis geen enkele klacht heeft binnengekregen naar aanleiding van dit incident. Openheid heeft de medewerkers geholpen bij de verwerking van hun schuldgevoelens en er een krachtig lerend effect van uitgegaan: de analyse van de fout en de oplossingen hebben het ziekenhuis veiliger gemaakt. Opvallend: het Havenziekenhuis heeft ondanks haar openheid niet te lijden gehad van enige reputatieschade.
In de zorg valt er in dat opzicht een wereld te winnen. Veiligheidsdeskundige en verkeersvlieger Benno Baksteen verhaalt in zijn presentaties graag over de eigenzinnige veiligheidscultuur in de luchtvaart. Zet twee piloten bij elkaar en binnen enkele minuten praten ze over de incidenten die ze hebben meegemaakt. Zet twee artsen bij elkaar en ze praten over hun successen. De een is opgeleid met het idee: jij gaat fouten maken, en zo kun je ze het beste voorkomen. De ander is lang opgeleid met het idee: jij maakt geen fouten (en artsen die dat wel doen zijn prutsers). Natuurlijk, piloten hebben een niet onaanzienlijk eigenbelang – veiligheid gaat immers niet alleen over het leven van hun passagiers, maar ook over dat van henzelf. Toch is het een analogie die hout snijdt omdat het in de kern gaat om attitude en gedrag. We zijn allemaal, of we nu piloot, verpleegkundige of leraar zijn, feilbare stervelingen en fouten zullen nooit tot nul te reduceren zijn. Maar aan veilig gedrag kun je wel werken. Bijvoorbeeld door aan elkaar de echte verhalen te vertellen.
De verhalenkaravaan
Hoe is de kracht van ervaringsverhalen effectief in te zetten om de veiligheidscultuur binnen zorgorganisaties te versterken? Dat was de vraag die we onszelf stelden toen we eenmaal een digitaal platform hadden opgezet uit naam van Stichting ZorgVeilig.nl. Een antwoord hebben we gevonden in een traject wat we De VerhalenKaravaan hebben genoemd. Onze ervaring is dat mensen in organisaties echt in beweging komen als ze geraakt worden. Niet door duwen en trekken vanuit management, niet door sturende informatiebijeenkomsten, maar door te luisteren naar elkaars verhalen en in dialoog te gaan.
De methode achter de VerhalenKaravaan bestaat uit vier fasen. We starten met kleinschalige brainstorms met gelijkwaardige professionals uit de zorgorganisatie. Een groep verpleegkundigen of artsen bijvoorbeeld. In die bijeenkomsten ligt een vraag op tafel: van welk voorval of incident met een patiënt ligt u nog wel eens wakker? Het is daarbij belangrijk dat deelnemers vrijuit kunnen praten, zonder angst voor een oordeel van de ander. Zo verzamelen de deelnemers, in alle openheid, tientallen ervaringsverhalen die de moeite van het vertellen waard zijn. Soms onthullend, soms schrijnend, soms hilarisch maar vrijwel altijd herkenbaar. Daarna maken we gezamenlijk een selectie van verhalen die het meest herkenning geven.
De tweede fase is spannend. We vragen of de eigenaars van de geselecteerde verhalen het aandurven om hun verhaal nogmaals te vertellen, maar dan voor de camera. Het gaat dan niet alleen over de concrete gebeurtenis, maar ook om de vraag: wat hebt u ervan geleerd en wat kunnen anderen ervan leren? De deelnemers houden de volledige de regie op het eindresultaat. Dat wil zeggen: zij krijgen het compact gemonteerde filmpje als eerste te zien en kunnen elk moment beslissen hun verhaal in te trekken. Onze ervaring is overigens dat dat zelden gebeurt. Waarschijnlijk omdat zo’n filmpje betekenis geeft aan je werk. Deelnemers voelen zich op waarde geschat en voelen zich gesteund door collega’s. Op deze manier verzamelen we ervaringen dwars door de organisatie heen. Medisch specialisten, behandelaren, verpleegkundigen, verzorgenden en ook patiënten/cliënten vertellen hun verhaal.

In de derde fase geven we de verhalen terug aan de organisatie. We organiseren een grootschaliger event onder de naam Veiligheidscafé, waarbij iedereen van de instelling is uitgenodigd. Niet alleen de deelnemers aan de VerhalenKaravaan, maar ook de Raad van Bestuur, beleidsmedewerkers, managers, ondersteunend personeel en patiëntenraad. In een laagdrempelige setting tonen we centraal enkele filmpjes van verhalenvertellers uit de eigen organisatie. Die verhalen zijn een start om met andere deelnemers nieuwe ervaringsverhalen uit te wisselen en in dialoog te gaan over ideeën om patiëntveiligheid in de organisatie te verbeteren.
In de vierde en laatste fase van het traject kijken we naar de opbrengst van de bijeenkomsten, samen met het kernteam dat van meet af aan betrokken is bij het traject. Welke verhalen spelen er in de zorginstelling? Wat is precies het verhaal van onze organisatie? Is dat toe aan (her)formulering? Zijn er ideeën naar voren gekomen die tot nadenken stemmen of inspireren tot nieuw of ander beleid? Dit kan tot concrete maatregelen leiden, al is dat geen doel op zichzelf. Een transparante en patiëntveilige cultuur ontstaat vooral uit dialoog, zo is onze ervaring. Daarmee ontkennen we overigens niet dat daar een goed doordacht en stevig veiligheidssysteem onder moet liggen.
Vertel en leer
De snelste weg naar een veilige en open cultuur is niet de kortste. We moeten erkennen dat we in de zorg onze oriëntatie zijn kwijtgeraakt op de essentie van het werk. Wat is ook alweer de bedoeling? Wat is ons gezamenlijke verhaal? We hebben soms een weg terug af te leggen om die stip aan de horizon weer in het vizier te krijgen. Breuken en transities, zo schrijft Brinkgreve, vragen om verhalen. De essentie van het (veilig) werken in de zorg kunnen we terugvinden in de verhalen van individuele vakmensen en patiënten. Schep dus gelegenheid om die verhalen te vertellen en laat anderen daarnaar luisteren om ervan te leren. Het zal niet alleen het werkplezier terugbrengen, het zal ook de kwaliteit van zorg verbeteren.